感染症の現場では、「骨髄炎」「脊椎炎」「髄膜炎」といった病名を日常的に耳にします。しかし、これらは単なる部位の違いだけでなく、解剖学的背景・感染経路・抗菌薬の移行性に大きな違いがあります。
本記事では、医療従事者(薬剤師・看護師)向けに「骨髄」「脊椎」「髄膜」の違いを整理し、それぞれにおける抗菌薬の効き方や治療上の注意点を解説します。

化膿性脊椎炎、骨髄炎、髄膜炎???どの部位?抗菌薬の移行性は??理解していますか?
1. 骨髄(Bone marrow)と感染症

解剖学的特徴
骨髄は長管骨や椎体内部にある造血組織で、血管が豊富です。このため、血流に乗って病原体が運ばれやすく、特に小児や高齢者では血行性の骨髄炎が問題となります。
主な感染症:骨髄炎(Osteomyelitis)
起炎菌: 黄色ブドウ球菌(MSSA、MRSA)、連鎖球菌、大腸菌など 感染経路: 血行性感染、手術後の感染、糖尿病性足病変からの波及など
抗菌薬の到達性
骨組織への抗菌薬の移行は不良であり、治療には高用量で長期間の投与が必要です。
- **βラクタム系(セファゾリンなど)、抗MRSA薬(バンコマイシン、テイコプラニンなど)**が使用されます。
- **フルオロキノロン系(レボフロキサシンなど)**は経口での吸収が良く、長期の外来治療に有用です。
治療のポイント
- 治療期間は4〜6週間以上が標準です。
- 感染した骨組織を取り除くための外科的デブリードマンが併用されることも多いです。
2. 脊椎(Vertebrae)と感染症
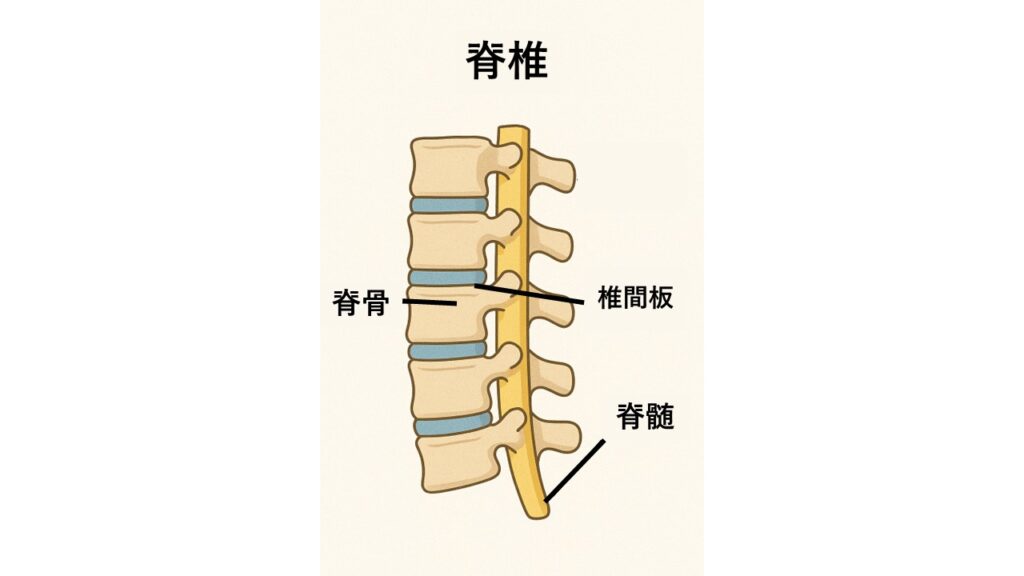
解剖学的特徴
脊椎(せきつい)は、一般的に「背骨」と呼ばれる、人間の体の中心軸を構成する骨の柱です。個々の骨である「椎骨(ついこつ)」が積み重なり、その間にクッションとなる「椎間板(ついかんばん)」を挟んで構成されています。椎体には血流が豊富ですが、椎間板には血管が乏しいため、感染が波及すると治癒に時間がかかります。
主な感染症:脊椎炎・椎体炎(Spondylitis, Vertebral osteomyelitis)
化膿性脊椎炎の症状と診断基準
- 新規、もしくは増悪する腰背部痛・項部痛
- 発熱(±腰痛)を伴う新たな神経学的所見
- 赤沈もしくはCRPの上昇
- 菌血症もしくは感染心内膜炎
- 血液培養でStaphylicoccus aureus同定後に、腰背部痛・項部痛が発症

発熱は45%程度にしか認めず、WBCは40%が正常であったと報告もあります
起炎菌: MRSA、黄色ブドウ球菌、ブドウ球菌属、緑膿菌、大腸菌、結核菌(脊椎カリエス)
MRIが診断に最も感度が高いとされます。
抗菌薬の到達性
基本的には骨髄炎と同様に、骨組織への移行は不良です。βラクタム薬の骨移行性は血清の1/5程度とされています。
- βラクタム系(セファゾリン、セフトリアキソン、ペニシリンGなど)、抗MRSA薬(バンコマイシン、ダプトマイシン、リネゾリドなど)が第一選択となります。
- 結核性の場合は、抗結核薬を長期間投与します。
治療のポイント
- 治療期間は6週間以上と、骨髄炎よりもさらに長期になる場合があります。
- 麻痺などの神経症状や膿瘍がある場合は、外科的介入も検討されます。
3. 髄膜(Meninges)と感染症
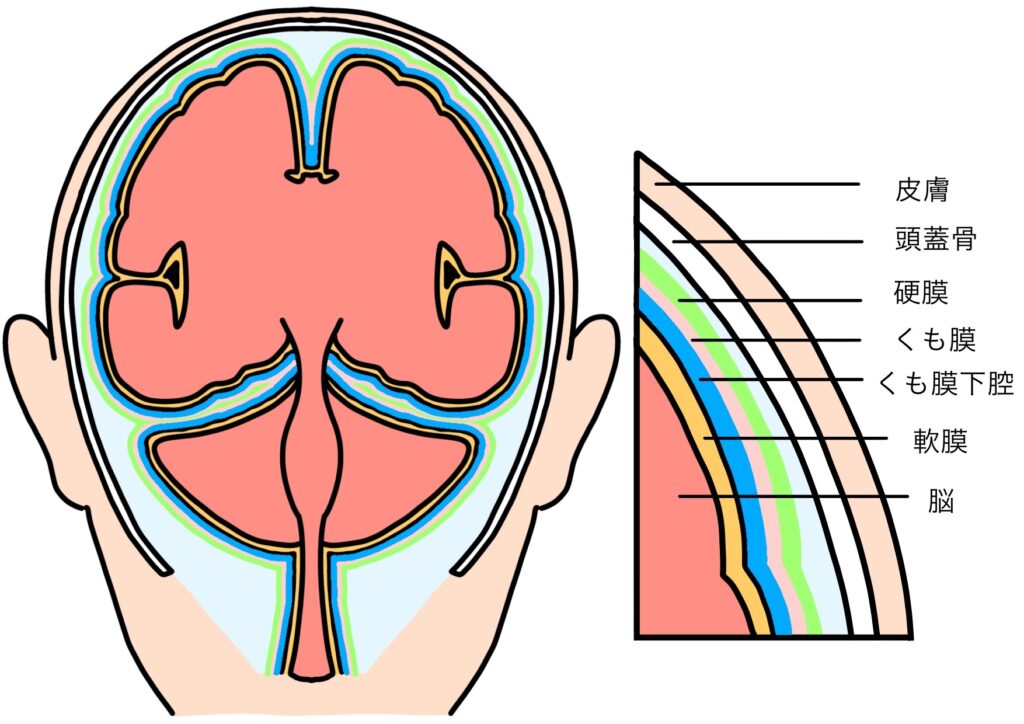
解剖学的特徴
髄膜は脳と脊髄を覆う3層の膜(硬膜、くも膜、軟膜)で、髄液を包んでいます。ここには**血液脳関門(BBB)**が存在し、ほとんどの薬剤は通過できません。
主な感染症:細菌性髄膜炎(Bacterial meningitis)
細菌性髄膜炎の主要兆候は発熱、項部硬直、意識障害である。発熱は77~97%、髄膜刺激症状である項部硬直は82~84.3%、意識障害は65~95.3%、頭痛は85.9%~87%に見られる。

発熱、項部硬直、意識障害の三徴候が全て見られるのは40~50%程度です。
起炎菌: 肺炎球菌、インフルエンザ菌、髄膜炎菌、新生児ではB群溶血性レンサ球菌(GBS)や大腸菌など。 感染経路: 血行性、頭部外傷や耳鼻科領域の感染からの波及。
抗菌薬の到達性
血液脳関門を通過できる薬剤の選択が不可欠です。
- **第三世代セフェム系(セフトリアキソン、セフタジジム)やカルバペネム系(メロペネム)**は髄液移行性が高く、第一選択となります。
- ペニシリン耐性肺炎球菌を想定する場合は、バンコマイシンを併用します。
- 高用量での投与が必須です(例:セフトリアキソン 2gを12時間ごとに投与)。
治療のポイント
- 早期診断と迅速な抗菌薬投与(診断確定後1時間以内)が患者の予後を大きく左右します。
- 小児の肺炎球菌性髄膜炎では、炎症を抑えるためにデキサメタゾン(新生児にはエビデンスなし)の併用が推奨されます。
- 治療期間は7〜21日程度で、起炎菌によって異なります。
まとめ
「骨髄」「脊椎」「髄膜」は解剖学的な構造が異なり、それぞれの感染症の特徴と抗菌薬治療の考え方にも違いがあります。
| 部位 | 抗菌薬移行性の特徴 | 主な治療薬の例 |
| 骨髄 | 移行性が不良。高用量・長期投与が必要。 | βラクタム系、抗MRSA薬、フルオロキノロン系など |
| 脊椎 | 骨髄炎と同様に移行が不良。椎間板は血管が乏しく、治癒に時間がかかる。 | βラクタム系、抗MRSA薬、結核性なら抗結核薬 |
| 髄膜 | 血液脳関門を通過する薬剤のみ有効。炎症時は移行性が増加する。 | 第三世代セフェム系、カルバペネム系、バンコマイシンなど |
治療期間も感染部位によって大きく異なります。
| 感染症 | 標準的な治療期間 | 特記事項 |
| 骨髄炎 | 4〜6週間以上 | 外科的デブリードマンを併用する場合あり。 |
| 脊椎炎 | 6週間以上(場合によっては3か月以上) | 神経症状や膿瘍がある場合は外科的治療も検討。 |
| 細菌性髄膜炎 | 7〜21日程度(起炎菌による) | デキサメタゾン併用を考慮。 |
感染部位の解剖学的特徴を理解することは、適切な抗菌薬の選択や投与設計に不可欠です。薬剤師や看護師がこの知識を身につけることは、患者さんの予後改善に大きく貢献します。


コメント